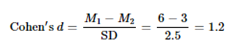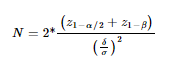Autoren: Diana Heimes, Andreas Pabst, Philipp Becker, Amely Hartmann, Frank Kloss, Jochen Tunkel, Ralf Smeets, Peer W. Kämmerer
Dieser Artikel erschien ursprünglich am 12. Juli 2023 auf Englisch in “Clinical Implant Dentistry and Related Research 2023; 1-13 (published by Wiley Periodicals LLC)” unter dem Titel “Comparison of morbidity-related parameters between autologous and allogeneic bone grafts for alveolar ridge augmentation from patients' perspective—A questionnaire-based cohort study”.
https://doi.org/10.1111/cid.13242
Die Originalpublikation ist ein Open Access Artikel unter den Bedingungen der Creative Commons Attribution License, die die Nutzung, Verbreitung und Vervielfältigung in jedem Medium erlaubt, sofern das Originalwerk ordnungsgemäß zitiert wird.
https://creativecommons.org/licenses/by/4.0/
Diana Heimes und Andreas Pabst haben gleichermassen zu dieser Studie beigetragen.
Was ist bekannt?
Autologe Knochentransplantate gelten als der biologische Goldstandard für die Alveolarkammaugmentation, sind aber mit Entnahmemorbidität assoziiert. Bezogen auf die Qualität des augmentierten Knochenlagers und das Implantatüberleben kommen vergleichende Untersuchungen über autologe und allogene Transplantatmaterialien zu übereinstimmenden Ergebnissen.
Welche neuen Aspekte beleuchtet diese Studie?
Dies ist die zweite prospektive Kohortenstudie, die morbiditätsbezogene Parameter nach einer Augmentation mit autologen versus allogenen Transplantatmaterialien aus der Patientenperspektive analysiert. Die Ergebnisse deuten darauf hin, dass die Morbidität nach einer Augmentation mit autologem Knochentransplantat höher ist und mehr Nebenwirkungen auftreten.
1 EINLEITUNG
Vor einer Implantatbehandlung ist in vielen Fällen eine Alveolarkammaugmentation erforderlich. Ein optimales Transplantatmaterial muss osteoinduktive, osteokonduktive und osteogene Eigenschaften besitzen. Darüber hinaus muss es die Neubildung von Knochengewebe fördern und eine ausreichende Langzeitstabilitiät des augmentierten Bereichs sicherstellen.1
Abhängig von der Defektgrösse und -morphologie stehen unterschiedliche Optionen zur Verfügung. Kleinere Defekte können problemlos mittels gesteuerter Knochenregeneration (GBR) mit partikulären autologen, allogenen, xenogenen oder alloplastischen Transplantatmaterialien mit oder ohne Membranabdeckung augmentiert werden. Grössere Defekte, insbesondere Klasse-III- und Klasse-IV-Defekte mit einer horizontalen oder vertikalen Defektbreite bzw. -tiefe von mehr als 3 mm fordern jedoch komplexere Verfahren wie die Augmentation mit einem Knochenblock oder mittels Schalentechnik.2-5 Aufgrund ihrer günstigen biologischen Eigenschaften und Merkmale gelten autologe Knochentransplantate aus intraoralen Entnahmestellen wie der Linea obliqua externa als der biologische „Goldstandard“. Die klinische Anwendung dieser Transplantate ist gut etabliert und ausführlich dokumentiert. Weder Immunreaktionen noch Unverträglichkeiten sind bekannt. Ausserdem sind sie gut resorbierbar und besitzen eine hinreichende Remodelling-Kapazität.6-9
Vor dem Hintergrund der Entnahmemorbidität und den potenziellen, durch den sekundären Defekt an der Entnahmestelle und die zusätzliche invasive Intervention ausgelösten Komplikationen stellt sich die Frage, ob autologe Knochentransplantate noch immer der Goldstandard sind. Wenn beispielsweise für eine Onlay-Blockaugmentation (Auflagerungsosteoplastik) oder eine Augmentation in Schalentechnik kortikale Knochenblöcke aus der Linea obliqua externa entnommen werden, kann die deutlich längere Operationsdauer mit Nebenwirkungen wie Schmerzen, Schwellung und einer Beeinträchtigung der Kaufunktion einhergehen. In 7 % der Fälle wird zudem über Reizungen oder Verletzungen von Nerven berichtet, insbesondere des N. alveolaris inferior, die zu vorübergehenden oder sogar andauernden Taubheitsgefühlen an Zähnen, Lippen und Kinn führen können, oder über Neuropathien, die chronische Schmerzen auslösen können. Diese Komplikationen wirken sich für die Betroffenen nachteilig auf den Behandlungskomfort aus und beeinträchtigen im schlimmsten Fall ihr weiteres Leben in einem erheblichen Mass.10-14
Zu den im Handel erhältlichen Alternativen zu autologen Knochenblöcken gehören allogene und xenogene Knochenblöcke, wobei Blöcke xenogenen Ursprungs im Vergleich zu autologen als auch allogenen Transplantaten zu schlechteren Ergebnissen führen.5, 15 Ein Vergleich der letzteren zeigte für autologe Transplantate eine verbesserte Osseointegration, eine verminderte Resorption und eine niedrigere Komplikationsrate auf.5, 16-18 Dagegen konnten Kloss et al.19 für vertikale und laterale Augmentationsverfahren mit Knochenblöcken 1 Jahr nach der Blockaugmentation gleichwertige Ergebnisse in Bezug auf die Parameter Resorption und gewonnenes Knochenvolumen nachweisen. Mehrere andere Studien kamen zu analogen Ergebnissen mit zufriedenstellenden Resultaten bezüglich des vertikalen und horizontalen Volumengewinns nach einer Augmentation mit Allograft, einhergehend mit einer niedrigen Komplikationsrate.20-23 Tunkel et al. verglichen die Anwendung von autologen und allogenen kortikalen Knochenblöcken bei der Augmentation in Schalentechnik und zeigten einen vergleichbaren vertikalen und horizontalen Volumengewinn auf.24
Für autologe Knochenschalen, die mit autologen Knochenpartikeln aufgefüllt sind, werden hohe Langzeit-Erfolgsraten berichtet25, dagegen ist die Datenlage zu allogenen Schalen dünn und auf einige Fallserien beschränkt.26-29 Dennoch könnten allogene Schalentransplantate einen Vorteil bieten, da die Transplantatentnahme und damit die Entnahmemorbidität entfallen.
Da bislang keine Daten zu intra- und postoperativen Beschwerden und morbiditätsbezogenen Parametern aus der Patientenperspektive vorliegen, wurde diese fragebogenbasierte Studie durchgeführt, um herauszufinden, wie Patient/innen behandlungsbedingte Nebenwirkungen und den Behandlungskomfort wahrnehmen, nachdem sie sich einem Augmentationsverfahren mit einem allogenen oder einem aus dem Retromolarbereich entnommenen autologen Knochenblock unterzogen haben.
2 MATERIALIEN UND METHODEN
Nach der zustimmenden Bewertung der Studie durch die lokale Ethik-Kommission (Zulassungs-Nr. 2018-13 776-Epidemiologie), wurden insgesamt 36 Patient/innen, die in der Klinik und Poliklinik für Mund-, Kiefer und Gesichtschirurgie der Universitätsmedizin Mainz (Deutschland), der Klinik für Mund-, Kiefer- und Gesichtschirurgie am Bundeswehrzentralkrankenhaus in Koblenz (Deutschland), der Praxis für Mund-, Kiefer- und Gesichtschirurgie in Lienz (Österreich) und der Praxis für Oralchirurgie und Parodontologie in Bad Oeynhausen (Deutschland) über einen Zeitraum von 12 Monaten behandelt wurden, in diese prospektive Beobachtungsstudie einbezogen. Die Studie wurde vor Einschluss des ersten Teilnehmers (= prospektive Registrierung) im Deutschen Register Klinischer Studien registriert (DRKS00027341).
Die Patient/innen wurden beim Beratungsgespräch und während der Planung des Augmentationsverfahrens über diese Studie informiert. Bei Interesse wurde ein detailliertes Informationsgespräch geführt, der Aufklärungsbogen zur Studie ausgehändigt und die schriftliche Einwilligung eingeholt. Alle Patient/innen erhielten identische Informationen zum empfohlenen postoperativen Verhalten, beispielsweise körperliche Schonung, weiche Speisen. Vier Chirurg/innen (JT, FK, AP und PWK) führten die chirurgischen Verfahren durch, klärten die Patient/innen über die Studie auf und händigten die Aufklärungsbögen aus. Die Vorgehensweise der Chirurg/innen wurde nicht abgeglichen; im Rahmen der Studie waren keine weiteren Untersuchungen vorgesehen, da die Patient/innen den Fragebogen ausfüllten.
2.1 Ein- und Ausschlusskriterien
Erwachsene Patient/innen, die in einer der oben genannten Kliniken oder Praxen behandelt wurden und bei denen eine Alveolarkammaugmentation entweder mit einem autologen oder einem allogenen Knochenblock geplant war, wurden in die Studie einbezogen. In einem Vorgespräch wurden die Patient/innen detailliert über die Vorteile, Nachteile, Möglichkeiten und Einschränkungen der chirurgischen Verfahren aufgeklärt. Die Entscheidung für das bevorzugte Verfahren wurde gemeinsam getroffen (partizipative Entscheidungsfindung). Anschliessend wurden die Patient/innen eingeladen, an der Studie teilzunehmen. Wenn sie einer Teilnahme zustimmten, wurden sie über die Studie aufgeklärt. Die Ausschlusskriterien waren: Alter unter 18 Jahre, geistige Behinderung, vorbestehende chronische Schmerzen (insbesondere im Kopf-Hals-Bereich), Bisphosphonattherapie oder Strahlentherapie im Kopf-Hals-Bereich, akute oder chronische intraorale Infektionen sowie Ablehnung der Teilnahme. Es wurden nur Patient/innen einbezogen, bei denen eine Alveolarkammaugmentation im Unterkiefer geplant war.
Die in dieser Studie behandelten Knochendefekte waren Alveolarkammdefekte der Klasse 3/4 und 4/4.2
2.2 Studiendesign
Bei der Studie handelt es sich um eine multizentrische, fragebogenbasierte Beobachtungsstudie. Alle chirurgischen Verfahren wurden den hygienischen und chirurgischen Standards entsprechend von erfahrenen Mund-, Kiefer- und Gesichts-Chirurg/innen oder Zahnchirurg/innen durchgeführt. Vor dem chirurgischen Verfahren wurde den Patient/innen der Fragebogen ausgehändigt und eventuelle Fragen wurden besprochen. Die Patient/innen wurden gebeten, den Fragebogen auszufüllen und in der Praxis oder Klinik abzugeben. Für das Ausfüllen des Fragebogens war ein Zeitrahmen von 10 Tagen nach dem chirurgischen Verfahren (Zeitpunkt für die Entfernung des Nahtmaterials) vorgesehen. Auf diese Weise wollten wir einen möglichen Einfluss der Sedierung auf die Beurteilung der postoperativen morbiditätsbezogenen Parameter vermeiden. Vor Beginn der Studie wurde die Fragebogenqualität intern und extern gemäss den internationalen Leitlinien validiert. Die Stichprobendaten für die Validierung wurden zwischen 2021 und 2022 als ein Teil der Baseline-Daten gesammelt. Im ersten Schritt wurde der Fragebogen von einer Expertengruppe validiert; diese Gruppe bestand aus Mund-, Kiefer- und Gesichtschirurgen/-chirurginnen (n = 5) sowie speziell geschulten Mitarbeiter/innen für die Auswertung der patientenberichteten Endpunkte (n = 5). Anschliessend wurde der von der Expertengruppe validierte Fragebogen durch eine unabhängige Kohorte, die die inhomogene Zielpopulation repräsentierte, geprüft. Plausibilität (Augenscheinvalidität) und Konstruktvalidität waren gewährleistet.
Da bislang keine vergleichbare Studie veröffentlicht wurde, waren ein Abgleich und eine statistische Validierung nicht möglich. Da aber jede Frage und damit auch die respektive Analyse eigenständig und für sich steht, ist das Risiko für einen systemischen Fehler, der bei komplexen Fragebögen zur Evaluierung von höheren Konstrukten auftreten kann, begrenzt.
2.3 Chirurgisches Verfahren
Das chirurgische Verfahren wurde unter Lokalanästhesie und leichter intravenöser Sedierung gemäss der klinischen Praxis in den beteiligten Studienzentren durchgeführt. Abhängig von der Defektgrösse und -morphologie wurde im Defektbereich eine krestale Inzision mit einer oder zwei vertikalen Entlastungsinzisionen gesetzt, um einen trapez- bzw. dreieckförmigen Mukoperiostlappen abzuheben. Der freigelegte Kieferknochen wurde von Bindegewebsresten befreit und mit einer sterilen Schieblehre ausgemessen, um die Defektgrösse und das für die Augmentation erforderliche Transplantatvolumen abzuschätzen. Die Vorgabe, alle Alveolarkammdefekte entweder mit einem allogenen Material oder einem autologen Knochenblock aus der mandibulären Linea obliqua externa zu rekonstruieren, grenzte die Defektgrösse ein (siehe oben, Alveolarkammdefekte der Klasse 3/4 und 4/4 gemäss Klassifikation nach Terheyden).
Alle Patient/innen erhielten präoperativ und für 7 Tage postoperativ orale Antibiotika (Amoxicillin und Clavulansäure 875/125 mg). Zur Schmerzlinderung wurde Ibuprofen 600 mg nach Bedarf bis vier Mal täglich über maximal 2 Tage verordnet. Zusätzlich wurden die Patient/innen angewiesen, drei Mal täglich mit Chlorhexidindigluconat zu spülen.
2.4 Autologes Knochentransplantat
Die autologen Knochenblöcke und -schalen wurden wie von Khoury und Hansen13 beschrieben aus der mandibulären Linea obliqua externa entnommen. Kurz zusammengefasst wurde hierfür eine trapezförmige Inzision angelegt, dann wurde durch subperiostale Präparation ein Volllappen abgehoben. Unter Verwendung einer Mikrosäge oder piezochirurgisch wurde ein der Defektgrösse entsprechender Knochenblock aus dem Spenderareal entnommen. Entweder wurden aus den Knochenblöcken durch vertikale Längsteilung zwei Knochenscheiben für die Schalentechnik gewonnen oder sie wurden ungeteilt für eine Onlay-Blockaugmentation verwendet. Die weitere Vorgehensweise entsprach dem Augmentationsverfahren mit einem allogenen Knochenblock.
2.5 Allogenes Knochentransplantat
Die allogenen Knochenblöcke und kortikalen Knochenplatten für die Schalentechnik wurden an die Grösse des Defekts angepasst, scharfe Kanten wurden geglättet. Die kortikalen Knochenplatten (maxgraft® cortico, botiss biomaterials GmbH, Zossen, Deutschland) wurden mit 0,9%iger Kochsalzlösung bei Raumtemperatur mindestens 10 bis 20 Minuten lang rehydratisiert, um wie an anderer Stelle beschrieben30 die Bruchzähigkeit und Flexibilität zu erhöhen. Es wurden mindestens zwei Mikroschrauben verwendet, um die Schale bukkal und/oder oral am ortsständigen Knochen zu fixieren. Der Hohlraum wurde mit autogenen oder allogenen Granula oder einem Gemisch aus allogenen und autologen Knochenpartikeln aufgefüllt; letztere wurden mit einem Knochenschaber aus dem Augmentationsbereich entnommen. Der Mundboden wurde mobilisiert und im bukkalen Bereich des Unterkiefers wurde eine periostale Inzision angelegt, um einen spannungsfreien Verschluss des augmentierten Bereichs zu ermöglichen (gemäss dem von Tunkel et al. beschriebenen Protokoll24). Das Transplantat für die Blockaugmentation wurde an die Defektgrösse angepasst, scharfe Kanten wurden geglättet. Allogene Knochenblöcke wurden mit mindestens zwei Mikroschrauben am ortsständigen Knochen fixiert. Für die Schalentechnik wurden Stellschrauben verwendet, für die Blockaugmentation wurden Zugschrauben verwendet. Es wurde sorgfältig auf eine perfekte Passung der Blöcke auf dem Defektbereich geachtet.
2.6 Statistische Methoden
Zur Ermittlung des Stichprobenumfangs wurde eine Fallzahlberechnung durchgeführt. Um eine Teststärke von mindestens 90 % zu erreichen, mussten in jede der zwei Behandlungsgruppen 16 Patient/innen einbezogen werden. In ihrer 2016 veröffentlichten Studie berichteten Aslan et al.31 eine Schmerzintensität von 2,5 (Visuelle Analogskala (VAS = 0 – 10) an Tag 3 nach dem Augmentationsverfahren mit einem allogenen Knochenblock, an Tag 7 postoperativ wurden keine Schmerzen berichtet. Dagegen berichteten Nkene et al.32, die im Rahmen von Augmentationsverfahren die Morbidität nach der Entnahme von Knochenblöcken aus einer intraoralen Spenderregion analysierten, eine durchschnittliche Schmerzintensität von 6,4 (umgerechnet von einer VAS 0 – 100 auf eine VAS 0 – 10). Basierend auf diesen Daten wurde für die Kalkulation der Stichprobengrösse ein etwas kleinerer Unterschied zwischen den Scores zugrunde gelegt, d. h. 3 versus 6 Punkte auf der VAS.
Bei einer angenommenen Effektstärke von d = 1,2 und einer Power von 0,9 sind 16 Proband/innen pro Gruppe (insgesamt 32) erforderlich, um mit einem zweiseitigen t-Test für unabhängige Stichproben signifikante Unterschiede festzustellen.
Diese Berechnungen stehen im Einklang mit den Fallzahlberechnungen von anderen Studien, die die Morbidität nach einer Knochenblockentnahme oder Augmentation (Nkenke et al. 2001 [20 Patient/innen] und Krasny et al. 2015 [21 Patient/innen] untersuchten. Eine ähnliche Studie, die die Schmerzwahrnehmung analysierte, bezog dagegen noch weniger Patient/innen pro Gruppe ein (Hartlev et al. 2020 [14 Patient/innen]).
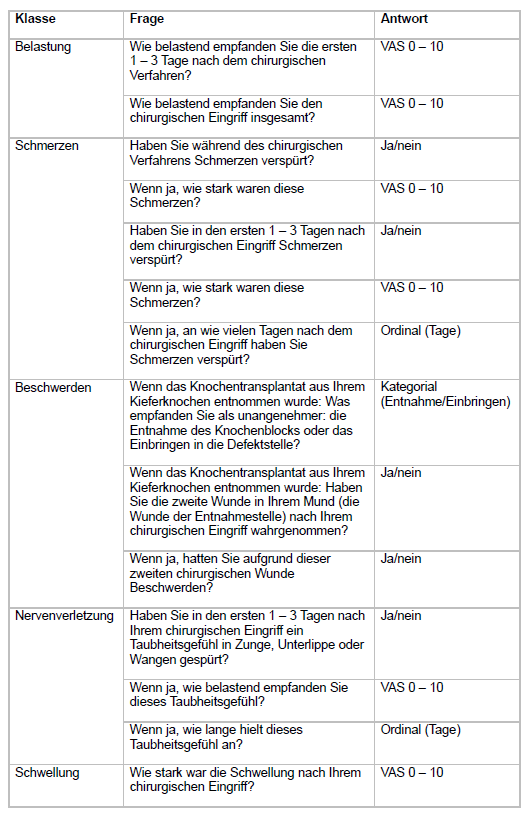
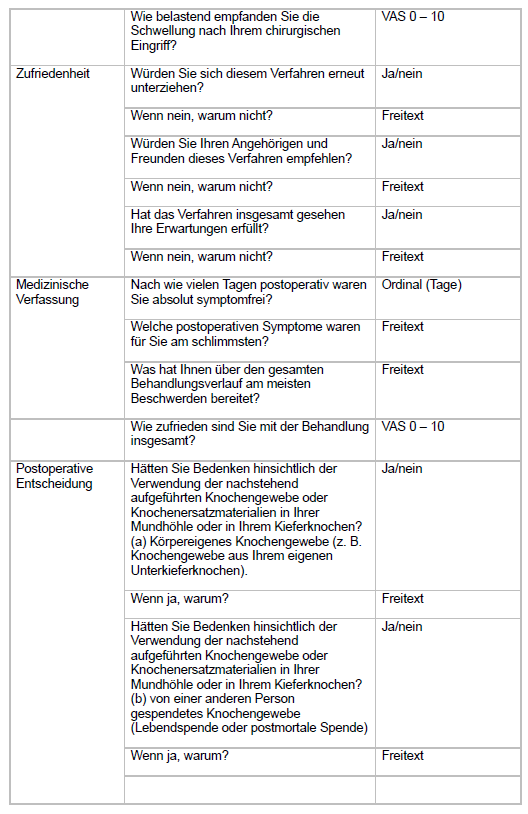
Der in dieser Studie verwendete Fragenkatalog ist in Tabelle 1 aufgeführt.
- Abkürzungen: VAS, visuelle Analogskala.
Die statistischen Analysen wurden unter Verwendung der Software IBM SPSS Statistics für Macintosh, Version 27 (Armonk, NY, USA, IBM Corp.) durchgeführt. Um die Unterschiede zwischen den gemessenen Werten zu analysieren, wurden zunächst die Prüfungen auf Normalverteilung (Kolmogorov-Smirnov-Test) und Varianzhomogenität (Levene-Test) durchgeführt, um die Bedingungen für die anschliessende Analyse zu prüfen. Die p-Werte wurden mit einem t-Test für unabhängige Stichproben ermittelt. Ein p-Wert von < 0,05 wurde als signifikant definiert.
3 ERGEBNISSE
3.1 Stressbelastung
Die Patient/innen wurden gebeten, die durch den chirurgischen Eingriff verursachte Stressbelastung in den ersten 3 Tagen postoperativ sowie insgesamt zu beurteilen. Die Patient/innen, bei denen die Alveolarkammaugmentation mit einem allogenen Knochenersatzmaterial durchgeführt worden war, gaben für die ersten 3 Tage postoperativ (auf einer VAS = 1 – 10) ein Stressniveau von 3,30 ± 2,34 und ein Gesamt-Stressniveau von 3,40 ± 2,62 an. Die Patient/innen, bei denen die Alveolarkammaugmentation mit einem autologen Knochenblock durchgeführt worden war, gaben für die ersten 3 Tage postoperativ ein Stressniveau von 4,44 ± 2,76 und ein Gesamtniveau von 3,80 ± 2,54 an (p > 0,05; Abbildung 1)
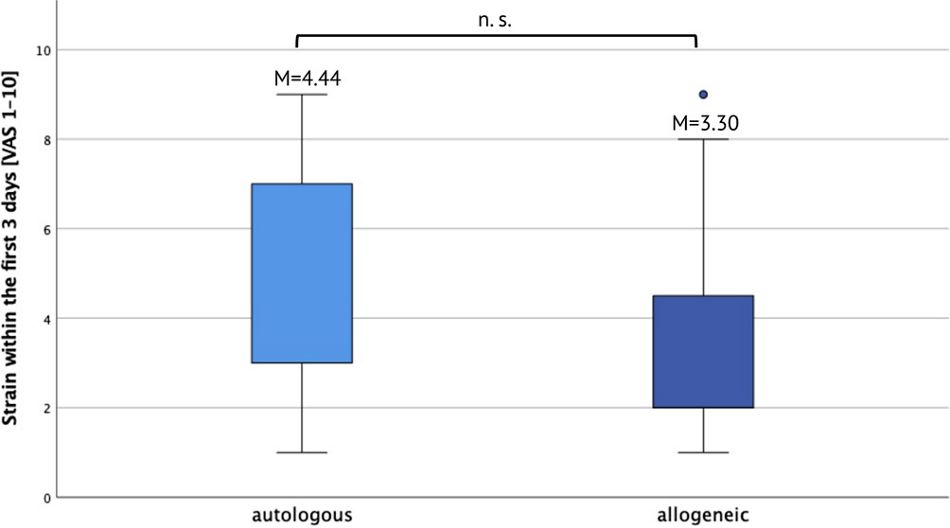
Abb. 1: Stressniveau in den ersten 3 Tagen postoperativ. M, Mittelwert; ns, nicht signifikant; VAS, visuelle Analogskala.
3.2 Schmerzen
Zusätzlich wurden die Patient/innen gefragt, ob sie während des chirurgischen Verfahrens und in den ersten 3 Tagen postoperativ Schmerzen verspürt hatten. Wenn ja, wurden sie gebeten, die Schmerzintensität auf einer VAS von 1 (geringe Schmerzen) bis 10 (denkbar höchste Schmerzintensität) zu bewerten. Drei Patient/innen in der allogenen Gruppe berichteten, während des chirurgischen Verfahrens Schmerzen verspürt zu haben, und beurteilten die Schmerzintensität mit 5,67 Punkten ± 1,86. Gepoolt mit den Patient/innen, die keine Schmerzen berichteten (VAS = 0), betrug die durchschnittliche berichtete Schmerzintensität in der allogenen Gruppe 0,85 ± 0,52. Insgesamt neun Patient/innen in der allogenen Gruppe berichteten, in den ersten 3 Tagen postoperativ unter Schmerzen mit einer mittleren Schmerzintensität von 5,22 ± 0,88 gelitten zu haben (2,35 ± 0,71 insgesamt). Zwei Patient/innen in der Gruppe mit autologen Knochentransplantaten berichteten über Schmerzen während des chirurgischen Verfahrens mit einer mittleren Schmerzintensität von 5,50 ± 0,5 (0,69 ± 0,47). Acht Patient/innen in der autologen Gruppe berichteten über Schmerzen in den ersten 3 Tagen nach dem chirurgischen Verfahren mit einer Schmerzintensität von 5,00 ± 0,76 (2,5 ± 0,74 insgesamt, jeweils p > 0,05). Die mittlere Dauer der postoperativ wahrgenommenen Schmerzen lag in der allogenen Gruppe bei 3,44 ± 1,42 Tagen und in der autologen Gruppe bei 3,38 ± 2,00 Tagen; diesbezüglich wurden keine signifikanten Unterschiede zwischen den Gruppen festgestellt (p > 0,05; Abbildung 2 und 3).
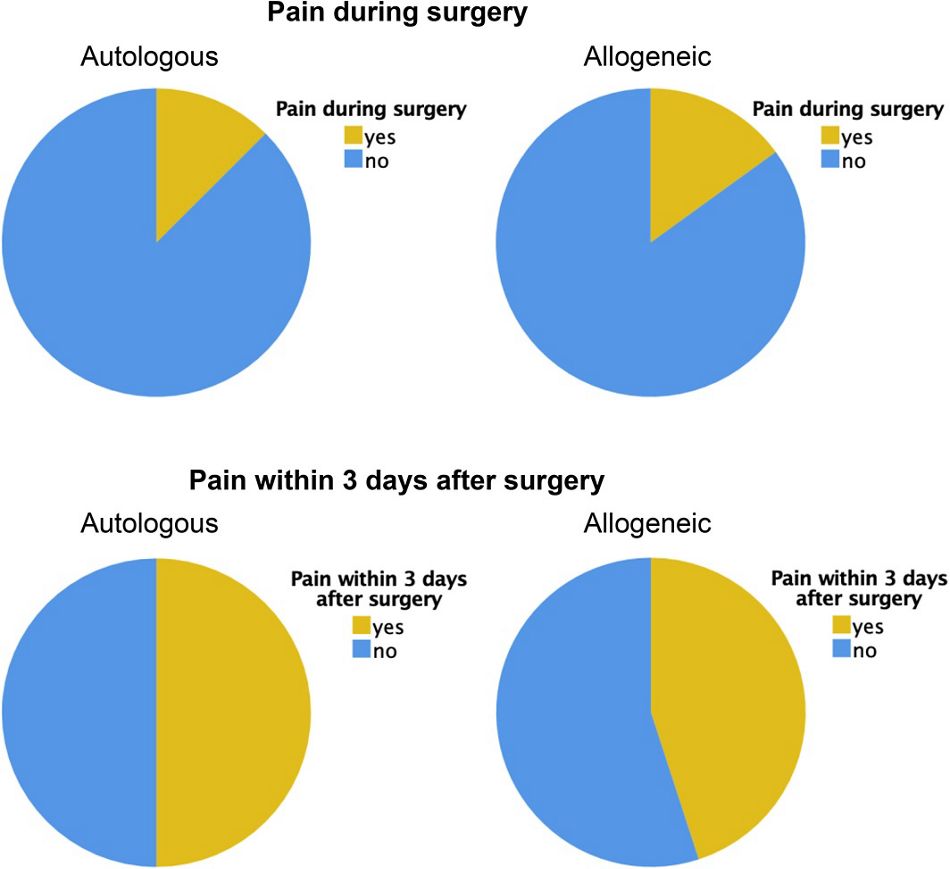
Abb. 2: Zahl der Patient/innen, die während des chirurgischen Verfahrens Schmerzen verspürten und Zahl der Patient/innen, die in den ersten 3 Tagen postoperativ Schmerzen verspürten.
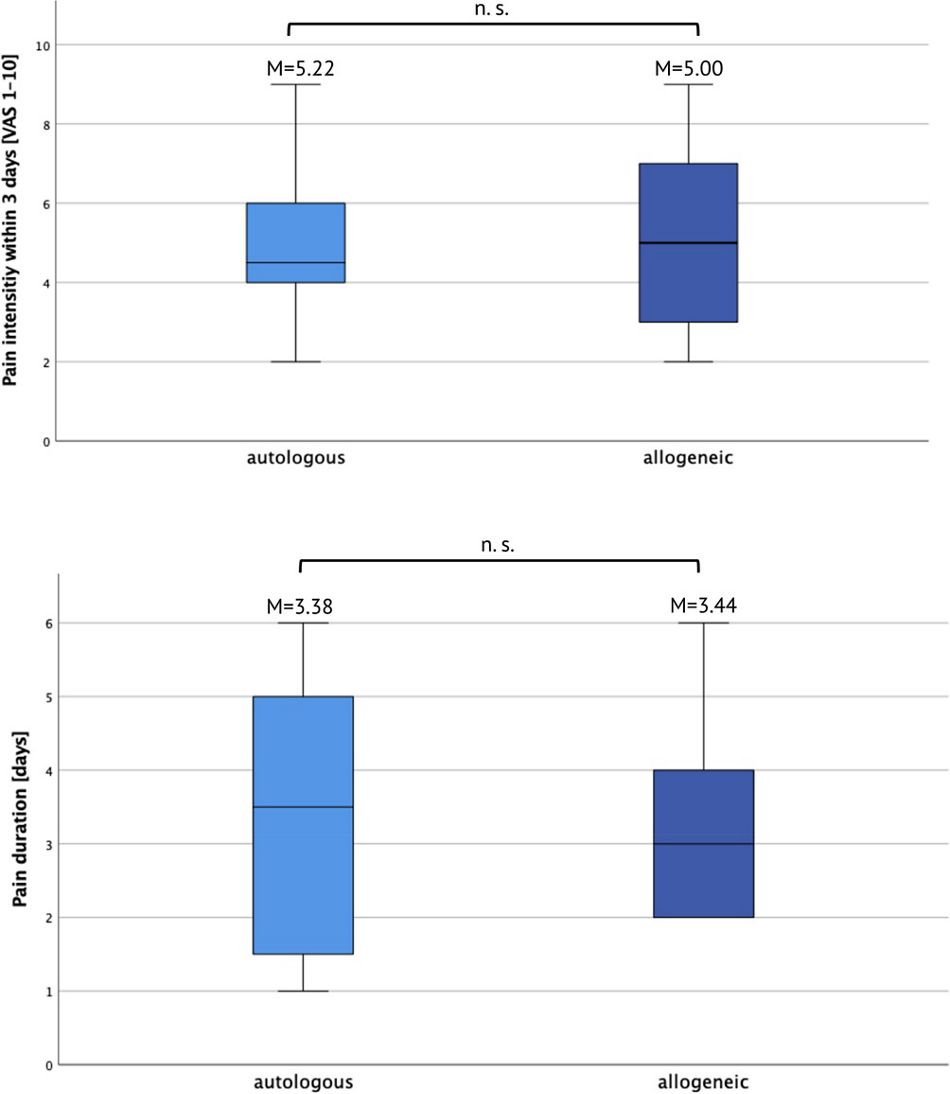
Abb. 3: Schmerzintensität in den ersten 3 Tagen nach dem chirurgischen Verfahren und Dauer der postoperativ wahrgenommenen Schmerzen. M, Mittelwert; ns, nicht signifikant; VAS, visuelle Analogskala.
3.3 Beschwerden
Die Patient/innen, denen der Knochenblock aus der Linea obliqua externa entnommen worden war, wurden gefragt, ob sie die Entnahme oder das Einbringen des Knochenblocks in die Defektstelle als unangenehmer empfunden hatten und ob sie die sekundäre Wunde an der Entnahmestelle wahrgenommen hatten. Zusätzlich wurden sie gebeten, die Intensität ihrer durch die zweite chirurgische Wunde verursachten Beschwerden zu beurteilen. Sieben Patient/innen empfanden die Knochenblockentnahme als unangenehmer, ein Patient empfand das Einbringen des Knochenblocks in die Defektstelle als unangenehmer. Neun/fünfzehn Patient/innen hatten die zweite Wunde an der Entnahmestelle wahrgenommen und drei/elf hatten die Wunde als unangenehm empfunden (Tabelle 2).
3.4 Nervenverletzung
Bei der Frage nach eventuellen Taubheitsgefühlen in Zunge, Lippen oder Wangen gaben zwei Patient/innen in der allogenen Gruppe und fünf Patient/innen in der autologen Gruppe an, postoperativ ein Taubheitsgefühl verspürt zu haben. Die Intensität dieser Beschwerden wurde von den Patient/innen in der autologen Gruppe mit 4,40 ± 2,97 (VAS = 1 – 10) und von den Patient/innen in der allogenen Gruppe mit 2,50 ± 0,71 berichtet. In der Patientengruppe, in der die Alveolarkammaugmentation mit einem allogenen Knochenblock durchgeführt worden war, dauerte das Taubheitsgefühl durchschnittlich 4 Tage lang an, in der Gruppe mit einem autologen Knochenblock 4,40 ± 2,30 Tage (jeweils p > 0,05, Abbildung 4).
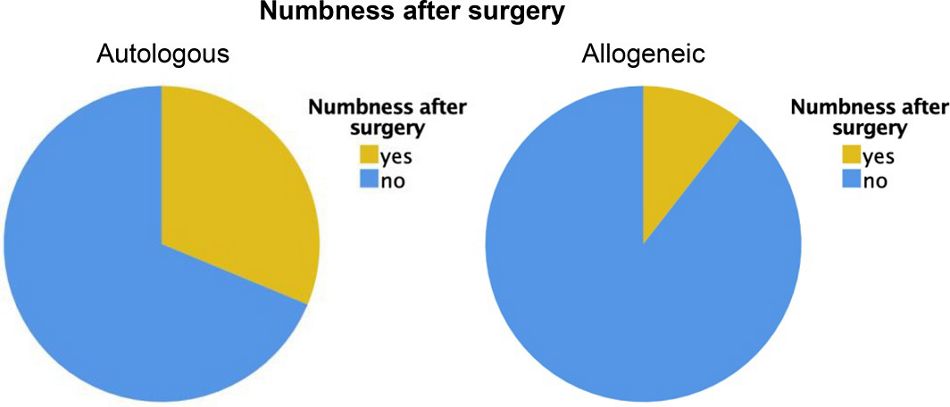
Abb. 4: Zahl der Patient/innen, die in Zunge, Lippen oder Wangen ein Taubheitsgefühl verspürten.
3.5 Schwellung
Weiter wurden die Patient/innen gefragt, ob sich nach dem chirurgischen Verfahren eine Schwellung entwickelt hatte und wenn ja, wie stark die Beschwerden aufgrund dieser Nebenwirkung waren. Die Patient/innen in der allogenen Gruppe berichteten ein Schwellungslevel von durchschnittlich 3,60 ± 2,21 Punkten auf einer VAS, die Intensität der daraus resultierenden Beschwerden wurde mit 2,79 ± 1,84 angegeben. In der autologen Gruppe lagen das berichtete Schwellungslevel und die Intensität der daraus resultierenden Beschwerden bei 6,25 ± 2,21 (p = 0,001) und 4,60 ± 2,17 (p = 0,013; Abbildung 5).
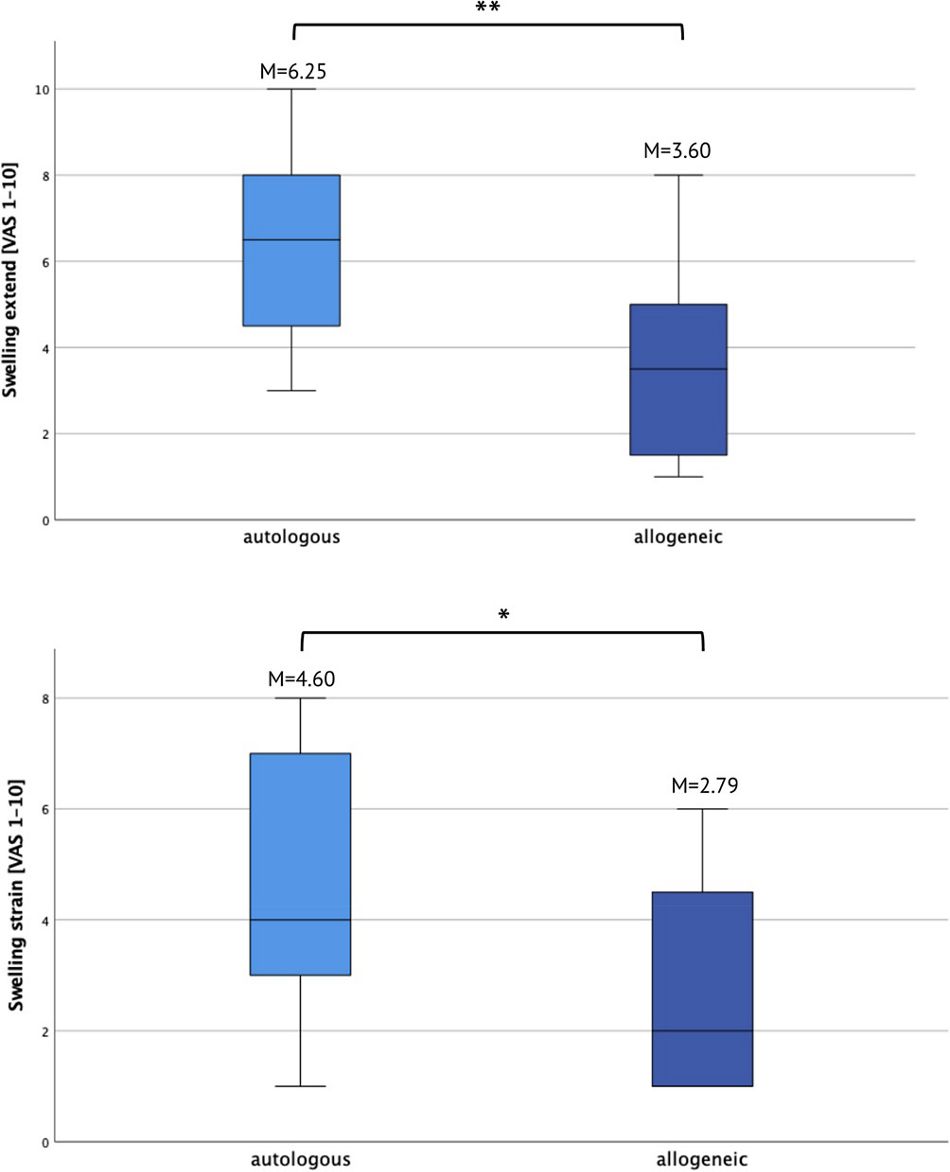
Abb. 5: (a) Stärke der postoperativen Schwellung und b) Intensität der daraus resultierenden Beschwerden. M, Mittelwert; VAS, visuelle Analogskala.
3.6 Zufriedenheit
Die Patient/innen wurden gefragt, ob sie sich diesem chirurgischen Verfahren erneut unterziehen würden, ob sie ihren Angehörigen dieses Verfahren empfehlen würden und ob das Verfahren ihre Erwartungen erfüllt hatte. 100 % der Patient/innen, die einen allogenen Knochenblock erhalten hatten, gaben an, dass sie sich erneut diesem Verfahren unterziehen würden. 20/20 würden ihren Angehören dieses Verfahren empfehlen und 19/20 gaben an, dass der Eingriff ihre Erwartungen erfüllt hatte. 87,5 % der Patient/innen, die eine Augmentation mit einem autologen Knochenblock erhalten hatten, gaben an, dass sie sich dieser Operation erneut unterziehen würden und 14/15 Patient/innen in dieser Gruppe würden ihren Angehörigen dieses Verfahren empfehlen. Insgesamt 12/16 Patient/innen gaben an, dass das Verfahren ihre Erwartungen erfüllt hatte (Tabelle 3).
3.7 Medizinische Verfassung
Die Patient/innen wurden gefragt, nach wie vielen Tagen postoperativ sie frei von Symptomen waren, welche der postoperativen Symptome für sie am schlimmsten waren und welcher Aspekt der gesamten Behandlung ihnen am meisten Beschwerden bereitet hatte. Die mit allogenen Knochenblöcken behandelten Patient/innen berichteten, nach durchschnittlich 3,89 ± 2,22 Tagen symptomfrei gewesen zu sein. Sie berichteten postoperative Schwellungen als die schlimmste Nebenwirkung, gefolgt von Schmerzen und Beschwerden beim Kauen. Weitere berichtete Ursachen für behandlungsbedingte Beschwerden waren Schmerzen, Lokalanästhesie, Dauer des chirurgischen Verfahrens und Wundnähte. Die Patient/innen, die einen autologen Knochenblock erhalten hatten, berichteten dagegen, nach durchschnittlich 5,19 ± 1,56 Tagen frei von Symptomen gewesen zu sein (p = 0,0148). Sie berichteten postoperative Schwellungen als die schlimmste Nebenwirkung, gefolgt von Schmerzen und Hämatomen. Weitere berichtete Ursachen für behandlungsbedingte Beschwerden waren Lokalanästhesie, Schmerzen und Schwellung (Abbildung 6 und 7).
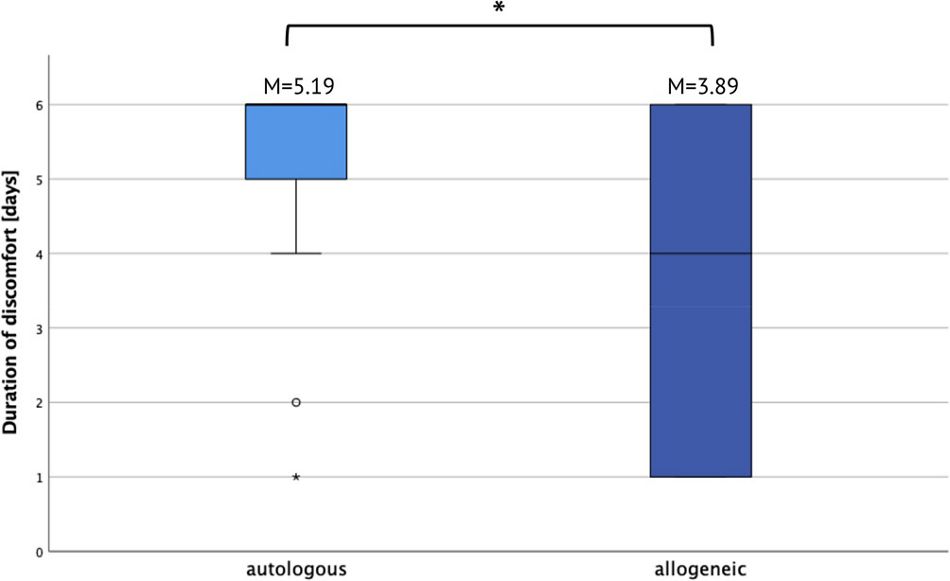
Abb. 6: Dauer der postoperativen Beschwerden. M, Mittelwert.
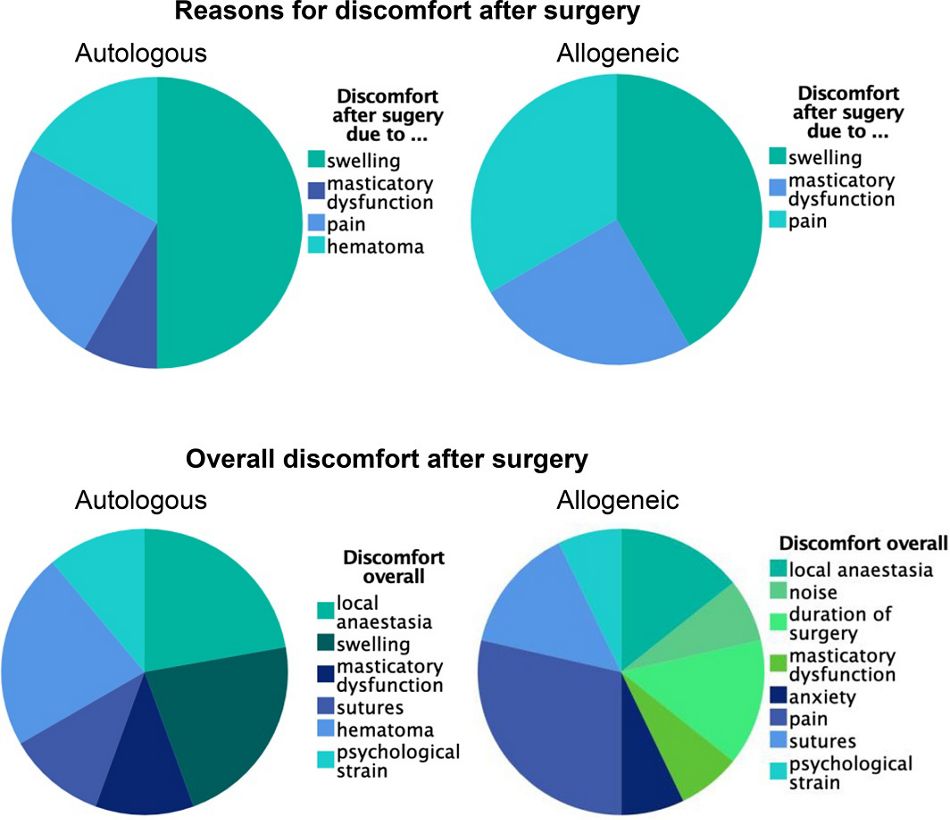
Abb. 7: Ursachen für postoperative Beschwerden und allgemeine behandlungsbedingte Beschwerden.
3.8 Gesamtzufriedenheit
Die Patient/innen, die eine Augmentation mit einem allogenen Knochenblock erhalten hatten, bewerteten ihre Behandlungszufriedenheit auf einer VAS (1 – 10; 1 = vollkommen unzufrieden, 10 = absolut zufrieden) mit durchschnittlich 9,40 Punkten ± 1,79; in der Gruppe mit autologen Knochenblöcken lag die berichtete Zufriedenheit bei 8,56 ± 2,63 (p > 0,05; Abbildung 8).
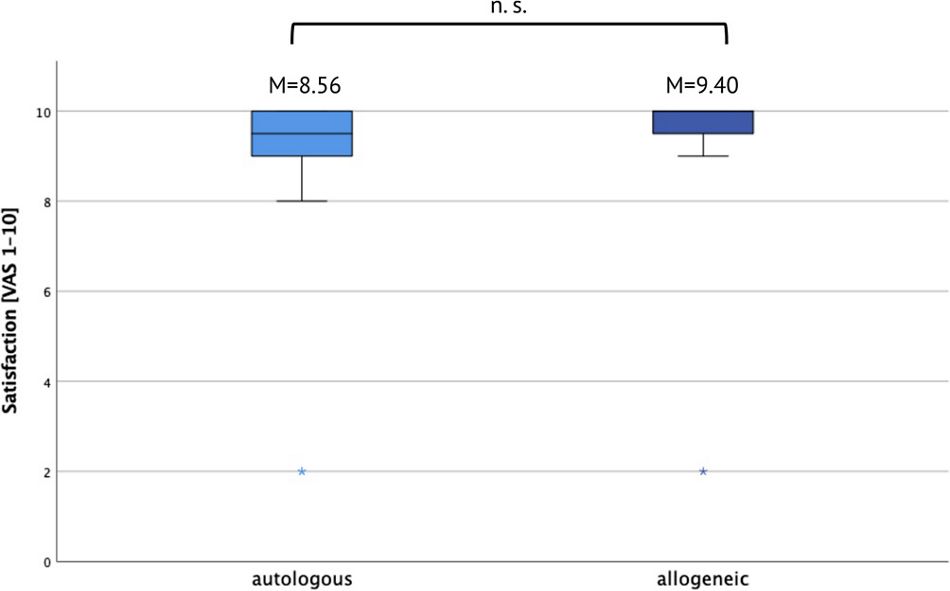
Abb. 8: Zufriedenheit der Patient/innen mit dem Augmentationsverfahren mit autologem oder allogenem Transplantatmaterial. M, Mittelwert; ns, nicht signifikant; VAS, visuelle Analogskala.
3.9 Postoperative Entscheidung
Postoperativ wurden die Patient/innen gefragt, ob sie Bedenken hinsichtlich der Verwendung von Knochengewebe oder Knochenersatzmaterialien in ihrer Mundhöhle oder in ihrem Kieferknochen hätten. Konkret wurde nach der Verwendung von (a) autologem, (b) allogenem, (c) xenogenem und (d) alloplastischem/künstlichem Knochengewebe gefragt. Zehn Patient/innen in der allogenen Gruppe gaben an, Bedenken bezüglich der Verwendung von autologem Knochengewebe in ihrem Kiefer zu haben. Als Begründung wurde in den meisten Fällen die von den Patient/innen erwartete Morbidität genannt. Keine der Patient/innen in der allogenen Gruppe äusserte Bedenken bezüglich der intraoralen Verwendung von allogenen Materialien, ein/e Patient/in stand xenogenen Materialien skeptisch gegenüber (Begründung: Verfügbarkeit von besseren Alternativen) und zwei Patient/innen alloplastischen Materialien (Begründung: Verfügbarkeit von besseren Alternativen). Drei Patient/innen, die eine Augmentation mit autologen Knochenblöcken erhalten hatten, äusserten Bedenken zur Verwendung dieses Materials aufgrund der mit dem chirurgischen Verfahren assoziierten Morbidität. Insgesamt sechs Patient/innen hatten Bedenken bezüglich der Verwendung von allogenen Materialien (Begründung: Angst vor einer schlechteren Gewebeintegration verglichen mit autologen Materialien; der Gedanke Spendergewebe zu empfangen, fühle sich morbide/unnatürlich an; mangelndes Vertrauen in die wissenschaftliche Evidenz), fünf hatten Bedenken bezüglich der Verwendung von xenogenen Materialien (psychologische Probleme mit der Verwendung von Fremdmaterial/Materialien tierischen Ursprungs und Angst vor einer Infektion) und drei bezüglich der Verwendung von alloplastischen Materialien (Angst vor einer schlechteren Gewebeintegration).
4 DISKUSSION
Der Wunsch von teilbezahnten oder zahnlosen Patient/innen nach einem festsitzenden Zahnersatz kann häufig nur mithilfe einer implantatgetragenen Prothese erfüllt werden. Ein ausreichendes Knochenlager ist aber unabdingbare Voraussetzung für eine erfolgreiche Osseointegration, selbst wenn kurze oder durchmesserreduzierte Implantate verwendet werden. Der häufigste Grund für ein unzureichendes Knochenangebot prae implantionem ist der physiologische Abbau des Alveolarkamms und des gesamten Kieferknochens nach Zahnverlust. Infolge dieses natürlichen Prozesses gehen innerhalb des ersten Jahres nach Zahnverlust ~25 % und innerhalb der ersten 5 Jahre ~40 – 60 % des ursprünglichen Knochenvolumens verloren.33, 34 Bislang wird autologer Knochen als der biologische Goldstandard angesehen, da er alle Eigenschaften eines optimalen Materials für die Knochenaugmentation besitzt. Diesen Vorteilen stehen jedoch eine Reihe von Einschränkungen und Nachteilen gegenüber, primär im Zusammenhang mit der Entnahmemorbidität. Dies hat zu der Entwicklung von Transplantatmaterialien anderen Ursprungs geführt, die heute breite Anwendung finden. Unter diesen Materialien geniessen allogene Knochenblöcke und -schalen die grösste Popularität, gleichzeitig werden mit ihnen die aussichtsreichsten Ergebnisse erzielt.
Draenert et al. empfehlen eine Unterteilung von komplexen Knochenaugmentationen in die Klassen (1) Osteotomietechniken (Sandwich-Techniken und Bone Split), (II) Distraktionsosteogenese, (III) Augmentationstechniken mit partikulären Materialien (GBR) und (IV) Blocktechniken (Blöcke und Lamellen).35 Während das Ziel der meisten Studien ein Vergleich der klinischen Ergebnisse nach einer Alveolarkammaugmentation mit autologen und allogenen Knochenblöcken ist, liegen zu diesen Verfahren keine Daten aus der Patientenperspektive vor.
Das Ziel dieser Studie war daher, die morbiditätsbezogenen Parameter nach einer Alveolarkammaugmentation mit allogenen versus autologen Knochenblöcken aus Patientensicht zu vergleichen.
In dieser Studie wurde kein statistisch signifikanter Unterschied in Bezug auf die behandlungsbedingte Stressbelastung insgesamt und in den ersten 3 Tagen postoperativ festgestellt. Allerdings stuften die Patient/innen der Gruppe mit autologen Knochenblöcken die Stressbelastung höher ein (durchschnittlich 1 Punkt auf der VAS) als die der Gruppe mit allogenen Knochenblöcken. Interessanterweise wurde im Hinblick auf die Schmerzwahrnehmung während des chirurgischen Verfahrens und in den ersten 3 Tagen postoperativ kein Unterschied festgestellt. Ausserdem war der Zeitraum, über den die Schmerzen anhielten, in beiden Gruppen vergleichbar. Mehr als 50 % der Patient/innen, bei denen die Augmentation mit autologen Knochenblöcken durchgeführt worden war, spürten die zweite Wunde an der Entnahmestelle, und die meisten Patient/innen empfanden die Transplantatentnahme als unangenehmer als die Defektrekonstruktion. Die Rate für behandlungsbedingte Nervenreizungen war in der autologen Gruppe doppelt so hoch wie in der Gruppe mit allogenen Knochenblöcken und die dadurch bedingte Belastung wurde als höher eingestuft. Bezogen auf die Dauer der Empfindungsstörungen wurde dagegen kein Unterschied zwischen den Gruppen festgestellt. Mit einer Differenz von drei Punkten auf der VAS waren die Scores für Schwellung und durch die Schwellung bedingte Beschwerden in der Gruppe mit autologen Knochenblöcken signifikant höher. Schwellung wurde in beiden Gruppen als der Hauptgrund für postoperative Beschwerden berichtet und ist daher offenbar ein wichtiger Faktor für Patientenkomfort und Patientenzufriedenheit. Abgesehen davon hielten die Beschwerden in der Gruppe mit autologen Knochentransplantaten durchschnittlich 1,5 Tage länger an als in der Gruppe mit allogenen Knochentransplantaten. Dennoch war die Gesamtzufriedenheit in beiden Gruppen mit mehr als 8/10 Punkten auf der VAS sehr hoch. Interessanterweise äusserten Patient/innen, bei denen die Augmentation mit allogenen Knochenblöcken durchgeführt worden war, kaum Bedenken bezüglich der Verwendung von allogenen, xenogenen und alloplastischen Materialien. Als Hauptgrund gegen eine Verwendung von autologen Knochentransplantaten wurde die mit der zweiten chirurgischen Intervention assoziierte Morbidität genannt. In der Gruppe mit autologen Knochentransplantaten wurden dagegen keinerlei Bedenken bezüglich der Verwendung dieses Materials geäussert, während die Ablehnung von Materialien fremden Ursprungs primär mit der Angst vor einer schlechteren Gewebeintegration im Vergleich zu autologen Transplantaten begründet wurde und damit, dass sich die Transplantation von Spendergewebe morbide/unnatürlich anfühlen würde. Zusammengefasst lässt sich sagen, dass positive Erfahrungen mit einem chirurgischen Verfahren und einem bestimmten Material die Chancen erhöhten, dieses Material erneut zu wählen. Die Skepsis der Patient/innen in der allogenen Gruppe gegenüber autologen Transplantaten war überwiegend der erwarteten Entnahmemorbidität geschuldet, während die Skepsis in der autologen Gruppe gegenüber anderen als autologen Transplantaten mit der Angst vor einer schlechteren Gewebeintegration begründet wurde.
Da Augmentationsverfahren durchgeführt werden, um ein ausreichendes Knochenlager zu schaffen und das Setzen von Dentalimplantaten für eine orale Rehabilitation zu ermöglichen, stellt sich die Frage nach der Prognose von Implantaten, die in ein augmentiertes Knochenlager gesetzt werden. Die Wahl des geeigneten Materials für jeden individuellen Patientenfall wird kontrovers diskutiert, da der Effekt der verschiedenen Materialien auf das Implantatüberleben als einer der wichtigsten Outcome-Parameter noch nicht vollständig geklärt ist. Danesh-Sani et al. erreichten hohe Überlebensraten selbst bei einem Anteil von < 30 % vitalen Knochengewebes im knöchernen Boden der Kieferhöhle.36 In einer systematischen Übersichtsarbeit verglichen Motamedian et al. das Implantatüberleben in Knochenlagern, die mit allogenen oder autologen Transplantatmaterialien augmentiert worden waren. Aufgrund der Heterogenität der untersuchten Population konnten diesbezüglich jedoch keine klaren Schlüsse gezogen werden. Die Autoren stellten fest, dass die Hauptsorge bei autologen Knochentransplantaten die mit der Knochenentnahme verbundene Morbidität ist, während die Hauptsorge bei allogenen Blöcken die verzögerte Gewebeintegration ist. Implantate, die in Knochenlager gesetzt wurden, die prae implantionem mit autologem Knochentransplantat augmentiert worden waren, erreichten Überlebensraten von 74 % – 100 %, Implantate, die in mit allogenen Knochenblöcken augmentierte Knochenlager gesetzt wurden, erreichten Überlebensraten von 94 % – 100%.21 In einer klinischen Studie von Schlee et al. mit 67 Patient/innen, bei denen eine Augmentation entweder mit autologen oder mit allogenen Transplantatmaterialien durchgeführt wurde, konnten im Hinblick auf die ästhetischen Ergebnisse keine Unterschiede zwischen den Gruppen festgestellt werden.37 Perez-Gonzáles et al. führten eine systematische Übersichtsarbeit durch. Darin waren Studien mit 234 Patient/innen einbezogen, die alle mit allogenen Knochenblöcken behandelt worden waren. Diese Meta-Analyse ergab eine Gesamtüberlebensrate von 94,52 % und eine implantatbezogene Überlebensrate von 97,36 % (Nachbeobachtung > 12 Monate). Die in den einbezogenen Studien berichteten Komplikationen waren: Blockexposition und fehlgeschlagene Osseointegration des Implantats.38
Während in Bezug auf die Neubildung von Knochengewebe keine Unterschiede festgestellt wurden, zeigte sich bei Augmentationen mit allogenen Knochenblöcken signifikant mehr nicht resorbiertes oder umgebautes Transplantatmaterial als mit autologen Knochenblöcken (28,9 % vs. 19,5 %).39 Eine systematische Übersichtsarbeit, die die Outcomes von Implantatbehandlungen nach einer horizontalen Kammaugmentation mit allogenen versus autologen Knochenblöcken verglich, ergab für beide Gruppen vergleichbare Implantatüberlebensraten. Die Analyse der in den einbezogenen Studien berichteten Komplikationen nach einer horizontalen Kammaugmentation mit allogenen Knochenblöcken ergab höhere Häufigkeiten für die Komplikationen Dehiszenz, Blockexposition und partieller oder totaler Blockverlust – ein diesbezüglicher Vergleich zwischen allogenen und autologen Transplantatmaterialien wurde nicht durchgeführt.40 Damit vergleichbare biologische Komplikationen wurden auch mit autologen Knochenblöcken beobachtet und in einer systematischen Übersichtsarbeit von Aloy-Prósper et al. berichtet.41
Vorübergehende oder andauernde Parästhesie ist als eine Komplikation nach der Entnahme von autologen Knochentransplantaten in mehreren Arbeiten beschrieben worden.42-44. In dieser Studie wurden neurosensorische Störungen am häufigsten nach der Entnahme von autologen Knochenblöcken aus dem Kinnbereich beobachtet;45-47 eine Komplikation, die auch zu ästhetischen Veränderungen der Gesichtskonturen führen kann.46 In einer prospektiven, nicht randomisierten Interventionsstudie wurden 23 Patient/innen, die autologe Knochentransplantate aus intra- oder extraoralen Spenderregionen erhalten hatten, gebeten, einen Fragebogen mit Fragen zur Schmerzlokalisation und -intensität sowie zu ihrer Schmerzwahrnehmung vor dem chirurgischen Verfahren und 3 Tage und 4 Wochen postoperativ zu beantworten. Die Patient/innen in beiden Gruppen berichteten Schmerzen. Die Patient/innen in der Gruppe mit extraoraler Entnahmestelle litten zusätzlich unter Hüftschmerzen, die Schmerzen waren intensiver und dauerten länger an und die Schmerzwahrnehmung war verglichen mit der Gruppe mit intraoraler Transplantatentnahme negativer.48 Eine andere Studie berichtete über anhaltende sensorische Störungen in 13,5 % der Fälle mit einer Knochenblockentnahme aus dem Bereich der Unterkiefersymphyse; 1/43 Patient/innen mit Transplantatentnahme aus dem Retromolarbereich entwickelte eine Parästhesie; verglichen mit der Symphysengruppe wurde ein häufigeres Auftreten von Blutungsereignissen berichtet.7 In unserer Studie wurden häufigere (31,2 %) sensorische Störungen beobachtet, die weniger als eine Woche andauerten.
In einer klinischen Vergleichsstudie analysierten Iancu et al. die unmittelbar nach einer lateralen Kammaugmentation in Schalentechnik oder mit „Sticky-Bone“-Knochenersatzmaterial auftretenden Komplikationen. In der Gruppe mit Schalentechnik wurde eine höhere Schmerzintensität berichtet (meist leichte bis mittelschwere Schmerzen). Interessanterweise könnte die Schmerzintensität mit der Entnahmetechnik assoziiert sein: In Fällen, in denen die Knochenblockentnahme mit einer Diamantscheibe erfolgte, wurde eine höhere Schmerzintensität berichtet als nach einer piezochirurgisch durchgeführten Transplantatentnahme. Die berichteten Nebenwirkungen der Transplantatentnahmeverfahren, nämlich Trismus, vorübergehende neurosensorische Störungen und schwere drainagepflichtige Hämatome, waren nach einer Knochenblockentnahme für die Schalentechnik schwerer. In Bezug auf die Komplikationen Dehiszenz und postoperative Blutungen wurden keine Unterschiede beobachtet.49 Kloss, Kämmerer et al. analysierten 221 Patientenfälle mit Alveolarkammaugmentation unter Verwendung von autogenen oder allogenen Knochentransplantaten. Sie berichteten eine höhere Komplikationsrate mit autogenen (20 %) versus allogenen (7,9 %) Knochenblöcken und identifizierten Rauchen, vertikale Augmentation um mehr als den Schwellenwert von 2,55 mm (OR = 5,0) sowie Überkonturierung (OR = 15,3) als Risikofaktoren. Bezogen auf die Häufigkeiten der Komplikationen Wunddehiszenz, Infektion, Implantatverlust und Totalverlust des Knochenblocks wurden keine signifikanten Unterschiede beobachtet.29
Unter Berücksichtigung der genannten Komplikationen scheint die Verwendung von allogenen Knochenblöcken sinnvoll, da sie gegenüber autologen Transplantaten eine Reihe von Vorteilen bieten: unbegrenzte Verfügbarkeit, deutlich kürzere Operationszeit sowie geringere Morbidität insbesondere bezogen auf neurosensorische Störungen und Schwellungen. Die Verwendung von allogenen Knochenblöcken vereinfacht die präoperative Planung; es ist möglich, individuell an die Bedürfnisse des Patienten/der Patientin angepasste Knochenblöcke herzustellen.50 Die Osseointegrationsrate scheint mit der von autologen Knochenblöcken vergleichbar zu sein.38 Aufgrund der Heterogenität der allogenen Transplantatmaterialien sind die Resorptionsraten allerdings kaum vergleichbar.
Hof et al. führten eine fragebogenbasierte Studie mit 150 Patient/innen durch. Der Fragebogen beinhaltete Fragen zum implantatchirurgischen Verfahren und zur chirurgischen Entnahme des Knochentransplantats aus der Sicht der Patient/innen. 61 % der Befragten gaben an, dass sie in eine chirurgische Transplantatentnahme einwilligen würden, wobei die Mehrheit den Retromolarbereich als Spenderregion gegenüber dem Hüftknochen vorziehen würde. Nur 43 % sprachen sich für eine Augmentation mit einem Knochenersatzmaterial aus, um Morbidität an der Entnahmestelle zu vermeiden, und mehr als zwei Drittel waren bereit, die zusätzlichen Kosten für eine dreidimensionale Implantatplanung zu tragen, um eine Knochenaugmentation zu vermeiden. Daraus lässt sich schliessen, dass die Akzeptanz für solche Verfahren – vor einer Knochenaugmentation – hoch ist, wobei minimalinvasive Verfahren gegenüber anderen Alternativen vorgezogen werden.51 In diesem Zusammenhang zeigte unsere Studie vergleichbare Ergebnisse mit einer hohen Zufriedenheitsrate; die meisten Patient/innen aus beiden Gruppen gaben an, dass sie ihren Angehörigen und Freunden das Augmentationsverfahren empfehlen würden.
2023 wurde die erste Pilotstudie veröffentlicht, die die patientenbezogenen Outcomes nach einer Alveolarkammaugmentation mit autogenen und allogenen Knochenblöcken analysierte. Im Einklang mit früheren Studien berichteten die Autoren über einen verbesserten Volumengewinn nach der Autograft-Augmentation, wohingegen der patientenberichtete Behandlungskomfort und die patientenbezogenen Endpunkte eine höhere Patientenzufriedenheit in der Gruppe mit allogenen Transplantaten offenbarten. Hier ist jedoch zu berücksichtigen, dass die Qualität der Studie eher niedrig zu sein scheint; weder die Quellenangabe noch der Bezugsvermerk zur Abbildung stimmen mit den Angaben im Text überein: die Studie liefert keine Informationen zu dem verwendeten Fragebogen. Daher muss die Qualität der Outcome-Parameter möglicherweise infrage gestellt werden.52
Einschränkungen dieser Studie sind die recht kleine Zahl der einbezogenen Patient/innen und das fragebogenbasierte Design. Insbesondere der fehlende Abgleich und die fehlende statistische Validierung, die dem explorativen Charakter der Studie geschuldet sind, schränken die Qualität der Daten möglicherweise ein. Da aber jede Frage eigenständig und für sich steht, ist das Risiko für einen Bias nicht mit dem von komplexeren Fragebögen zur Beurteilung eines höheren Konstrukts vergleichbar, was als ein Vorteil dieser Studie gewertet werden kann. Weitere Faktoren mit einem möglichen Einfluss auf das Outcome könnten das chirurgische Verfahren gewesen sein, das von (wenigen) unterschiedlichen Chirurg/innen durchgeführt wurde, sowie die individuellen Operationstechniken und die postoperative Medikation. Zusätzlich ist zu berücksichtigen, dass es nicht möglich ist, die Compliance mit dem postoperativen Regime sicherzustellen. Ausserdem könnte der Charakter der präoperativen Informationen einen Einfluss auf die Meinungen der Patient/innen zu den unterschiedlichen Augmentationsverfahren und den antizipierten Risiken haben. Darüber hinaus könnte die minimale Sedierung die Ergebnisse der Studie beeinflusst haben. Da aber in beiden Gruppen eine leichte Sedierung angewendet wurde, kann ein Bias ausgeschlossen werden.
5 SCHLUSSFOLGERUNGEN
Nach dem besten Wissen der Autor/innen ist dies die zweite Studie, die morbiditätsbezogene Parameter nach einem Augmentationsverfahren mit allogenen oder autologen Knochenblöcken aus der Patientenperspektive analysiert. Berücksichtigt man, dass die Langzeitergebnisse und Implantatüberlebensraten in beiden Gruppen vergleichbar sind, sind die Komplikationsrate und der Behandlungskomfort aus der Patientenperspektive wichtige Faktoren, die bei der Wahl des Augmentationsmaterials berücksichtigt werden sollten. Basierend auf diesen Daten muss das bevorzugte Material im Rahmen einer partizipativen Entscheidungsfindung ausgewählt werden. Die in dieser Studie gewonnenen Erkenntnisse können helfen, für jeden individuellen Patientenfall das optimale Verfahren und Material zu ermitteln und die partizipative Entscheidungsfindung erleichtern.